대한고혈압학회 추계학술대회 3~4일 개최
치료·검사 등 비용 증가할 수 있지만 잠재적 심뇌혈관질환 위험 줄여 예후 개선
김경이 박사 "50~60대 진단기준 강화하면 단기간 경제성 확보에 좋을 것"
[메디칼업저버 박선혜 기자] 미국이 고혈압 진단기준을 낮추는 등 전 세계적으로 진단기준 강화에 대한 논의가 이뤄지는 가운데, 우리나라가 이를 받아들이면 연령에 관계없이 비용 효과적인 것으로 조사됐다.
고혈압 진단기준을 강화하는 것이 비용 효과적일지 시뮬레이션해 분석한 결과, 진단기준을 낮춤으로써 조기에 혈압을 조절하면 약물치료, 의료기관 방문, 환자 관리 등 비용은 증가할 수 있었다.
하지만 잠재적으로 심뇌혈관질환 발생 위험을 줄여 중장기적 임상적 예후를 개선해 환자 삶의 질이 향상되고 의료비 절감 효과를 얻을 수 있는 것으로 나타났다.
연세의대 김경이 박사(의료기기산업학과)는 3~4일 콘래드 서울 호텔에서 열린 대한고혈압학회 추계학술대회(HYPERTENSION SEOUL 2023)에서 'Cost-effectiveness of Strengthening Blood Pressure Classification in Korea'을 주제로 발표하며 이번 연구 결과를 공개했다.
국내 진료지침, 140/90mmHg 유지
고위험군은 130/80mmHg 미만 조절 권고
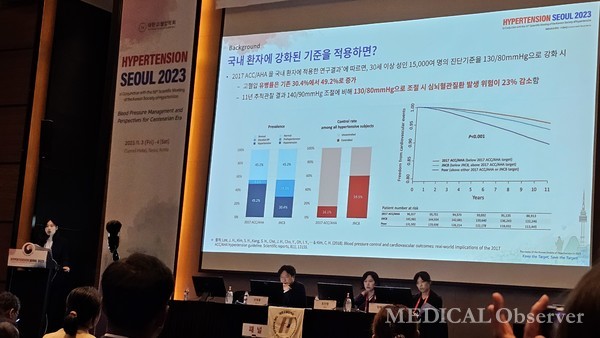
2017년 미국심장학회·심장협회(ACC·AHA)는 고혈압 진단기준을 140/90mmHg에서 130/80mmHg로 강화하는 권고안을 담은 진료지침을 발표하며 학계에 파장을 일으켰다. 이를 통해 고혈압 정의를 변경하고 치료목표도 심혈관질환 고위험 고혈압 환자의 경우 130/80mmHg 미만으로 조절하도록 주문했다.
이후 대한고혈압학회는 고혈압 진단 및 치료기준을 변경 없이 140/90mmHg로 유지하겠다는 권고안을 담은 고혈압 진료지침을 발표했다. 단, 심혈관질환 고위험 고혈압 환자는 130/80mmHg 미만으로 조절하도록 권했다.
2018년에는 국내 고혈압 환자에게 강화된 고혈압 진단기준을 적용하면 어떤 임상적 의미가 나타나는지 30세 이상 1만 5000여명을 대상으로 조사한 연구 결과가 공개된 바 있다.
결과에 따르면, 고혈압 유병률은 기존 30.4%에서 49.2%로 증가했다. 또 11년 추적관찰 시 140/90mmHg에 비해 130/80mmHg로 조절하면 심뇌혈관질환 발생 위험이 23% 감소했다(Sci Rep 2018;8(1):13155).
김 박사는 "고혈압 진료비가 꾸준히 증가하는 상황에서 강화된 고혈압 진단기준이 비용 효과적인지 조사하고자 이번 연구를 진행했다"며 "보건학적 관점에서 고혈압 진단기준을 강화했을 때 사회적 의료비용에 어떤 영향을 미치는지 분석한 것"이라고 설명했다.
연령 높아질수록 ICER 높아졌지만,
지불의사금액 역치값보다 낮아

연구는 20대부터 80때까지 각 시나리오에 따라 10년 추적관찰을 진행했다. 환자 가상 시나리오 분석이기에 일반적으로 환자가 사망할 때까지 관찰하는 것이 일반적이지만, 연령별로 나눴기 때문에 10년간 변화를 확인했다는 게 연구팀 설명이다.
연구는 마콥모형(MJarkov Model) 설계를 적용, 환자별 건강상태에 따라 1년 후 변화를 시뮬레이션했다. 현재 진료지침으로는 심뇌혈관질환, 만성신부전 등 합병증이 있는 고혈압 환자에게만 130/80mmHg 미만으로 조절하기 위해 약물치료를 진행해야 한다.
하지만 이번 연구는 130/80mmHg 미만의 진단기준을 모든 고혈압 환자에게 적용했을 때 약물치료 선행 이후 조절률에 따라 합병증이 줄어들 것으로 가설을 세우고 분석이 이뤄졌다.
주요 매개변수는 연령별 △고혈압 유병률 △합병증 발생률 △합병증 사망률 △고혈압 치료율(%) △치료자 중 조절률(%) △의료비용 등이었다.
분석 결과, 연령이 높아질수록 점증적 비용효과비(ICER)가 높아졌다. ICER은 효과가 1단위 증가할 때 드는 추가 비용을 의미한다. 그러나 모든 연령군의 ICER 결과는 지불의사금액(WTP) 역치값보다 낮은 수준이었다.
연령별로 보면 20~30대는 심뇌혈관질환 발생률이 낮아 고혈압 진단기중 강화 효과가 0.13~0.14QALY 수준으로 크지 않았다. QALY란 질보정수명으로, 0은 죽음을 1은 완벽한 건강상태를 의미한다.
이와 함께 다른 연령대와 비교해 20~30대의 고혈압 인지율 및 치료율이 낮은 점을 고려하면, 진단기준 강화와 함께 적극적인 관리를 독려할 필요가 있었다.
50대 이하는 고혈압 진단기준 강화 시 효과가 증가하면서도 전체 의료비용을 절감하는 우월한 결과를 얻었다. 가장 큰 임상적 효과를 얻은 연령대는 60~70대로, 0.46~0.47QALY로 추산됐다. 80대 이상은 60~70대보다 낮은 0.36QALY로 조사됐다.
종합하면 증가한 비용과 높아진 효과를 함께 고려한 비용 대비 효과의 경우, 20~50대가 얻는 효과가 커졌음에도 비용 절감 효과가 나타났다. 60~80대는 ICER이 조금씩 증가하는 경향을 보였다. ICER가 가장 높은 80대는 지불의사금액이 약 2500만원으로 추정됐다.
김 박사는 "우리나라는 지불의사금액을 3000만원 정도로 보고 있다. 효과 1단위를 올리기 위해 3000만원까지 쓸 의향이 있다는 의미"라며 "이번 결과에 적용하면 80대 이상에게 약 2500만원을 더 지불하면 우리가 원하는 결과를 얻을 수 있다고 해석할 수 있다"고 설명했다.
아울러 민감도 분석을 적용, 1만 번의 몬테카를로 시뮬레이션 분석을 진행한 결과 연령별로 고혈압 진단기준 130/80mmHg이 비용 효과적일 확률은 △20대 81.2% △30대 90.5% △40대 84.7% △50대 82.7% △60대 78.9% △70대 61.5%로 20~70대는 비용 효과적이라는 긍정적 결과를 얻었다. 80대는 다른 연령대보다 낮은 29.9%로 조사됐다.
그는 "고혈압 진단기준을 기존 140/90mmHg에서 130/80mmHg로 강화하면, 일찍 약물치료를 시작하고 환자들이 의료기관에 더 많이 방문해야 하며 의료진의 환자 관리 시간 등이 늘어나면서 의료비용이 증가할 수 있다"면서도 "그러나 주요 목표점으로 보는 심뇌혈관질환 발생 위험을 줄일 수 있고, 이로 인한 사망을 줄여 중장기적 임상적 예후를 개선할 수 있다. 따라서 진단기준을 강화하는 것이 비용 효과적이라는 사회적 의미를 도출할 수 있다"고 강조했다.
이와 함께 강화된 고혈압 진단기준을 적용한다면 50~60대부터 시작하는 것이 비용 효과적이라고 설명했다.
그는 "10년간 예후를 가상으로 분석한 결과, 50~60대 환자는 가장 높은 비용 효과성을 얻을 수 있었다. 50~60대를 시작으로 고혈압 진단기준을 순차적으로 강화하는 것이 단기간 경제성을 확보하기에 좋을 것"이라며 "10년이 아닌 생애 전주기로 확장해 분석할 경우, 생존년수가 가장 긴 20~30대의 장기적 임상 예후를 관찰해 또 다른 결과를 얻을 수 있을 것"이라고 전망했다.